18 Settembre 2024 ![]()
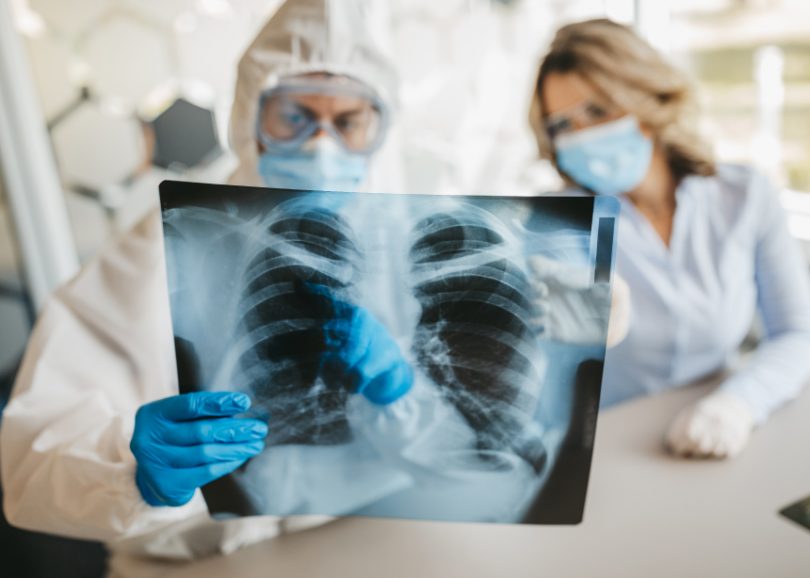
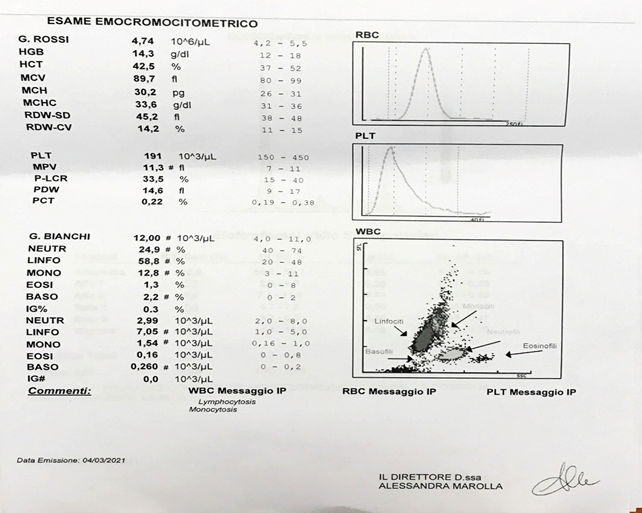
La broncopolmonite interstiziale è certamente la complicanza più pericolosa e spesso fatale della infezione da COVID-19. Essa si manifesta con rigidità dell’albero bronchiale (come avviene negli stadi avanzati del morbo di Parkinson) con notevole riduzione degli scambi gassosi alveolo-capillari e caduta della saturazione di ossigeno a valori spesso inferiori a 94% (un caso di saturazione ad 82% è stato immediatamente ricoverato all’ospedale Miulli di Acquaviva ed è attualmente guarito). L’etiopatogenesi è legata alla proteina “spike” espressa sia sul virocapside che sulla membrana infetta che determina l’attivazione del sistema monociti-macrofagi (evidenziato in un incremento dei monociti all’emocromo) (Foto 1), prima linea difensiva. La fagocitosi dei virioni e delle cellule infette nell’albero bronchiale (analogamente a quanto avviene nell’asbestosi) determina la loro degranulazione con liberazione di enzimi, citochine e fattori aggreganti piastrinici che determinano una coagulazione intravascolare disseminata (aumento del MPV all’emocromo) (Foto 1), al fine di limitare la diffusione del virus nell’organismo. Come nell’asbestosi, non sempre i macrofagi riescono a presentare l’antigene ai linfociti T e ad innescare i successivi livelli di difesa con produzione di anticorpi. A livello polmonare si manifesta quindi come broncopolmonite interstiziale “a vetro smerigliato” (ground glass), senza versamento pleurico in quanto non batterica e perciò non essudativa (Foto 2, 3). La terapia di questa cicatrice virale con una doppia antiaggregazione piastrinica determina una completa risoluzione del quadro clinico-radiologico e conseguente blocco dell’evoluzione in fibrosi (Foto 4).
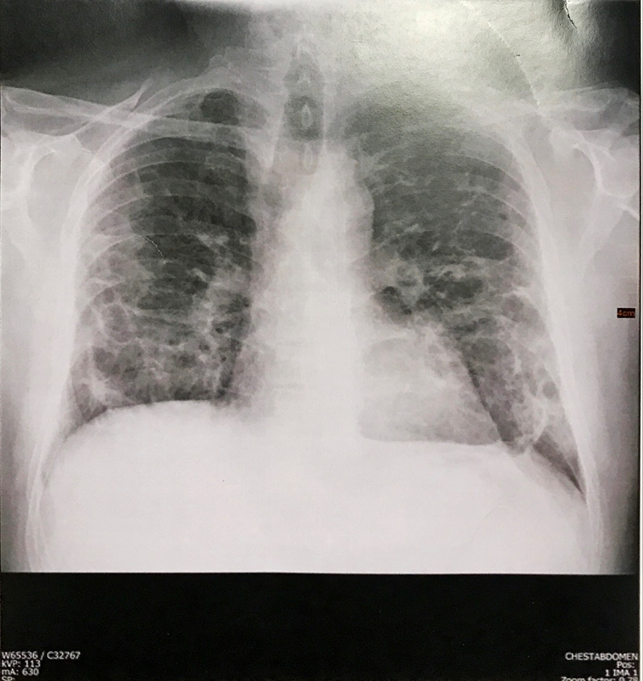

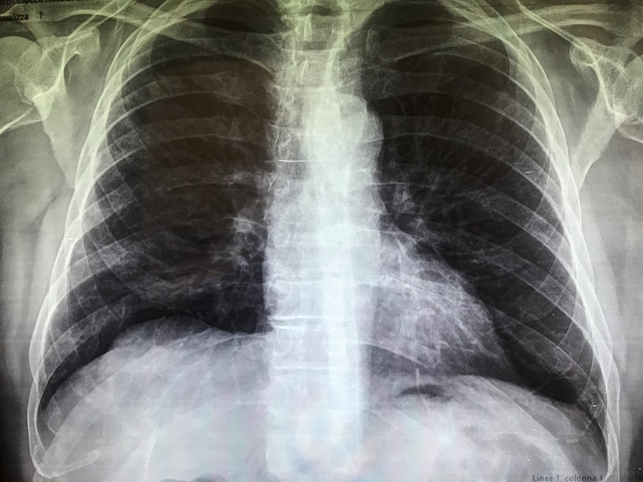

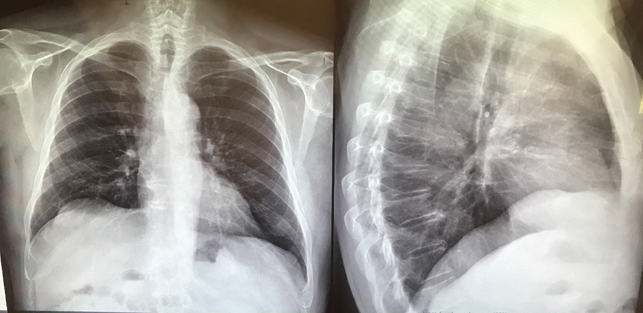

Dopo doppia antiaggregazione piastrinica.